糖尿病とは?種類による症状の違いや原因、予防法を解説

このコラムでは、糖尿病にはどのようなタイプがあり、それぞれどのような特徴がありどんな治療を行うのか、予防のための方法についてご紹介します。
医師紹介

2022年5月2日に四谷で「予防医学を世の中に広め、健康寿命を伸ばし社会に貢献する」を理念に新規開業。専門的で高度な医療を提供することは当然のこと、人と人との繋がりを大切にし、心の通った医療を提供することをモットーに地域医療をおこなっている。
目次
糖尿病とは血中のブドウ糖が増えてしまう病気
糖尿病とは、血液中に流れるブドウ糖(=血糖)が正常値よりも増えてしまう病気です。ブドウ糖は人間の身体を作っている細胞のエネルギー源として必要な成分であり、「インスリン」という成分の働きによって糖分がエネルギーとして吸収されます。このインスリンの分泌や働きが十分でなくなってしまうことにより、血液の中に糖分が多く残ってしまう状態(=高血糖の状態)が常態化してしまうことを糖尿病と呼びます。
出典:国立国際医療研究センター・糖尿病情報センター「糖尿病とは」
糖尿病の種類
糖尿病は、大きく分けて1型糖尿病と2型糖尿病に分類されます。
| 項目 | 1型糖尿病 | 2型糖尿病 |
|---|---|---|
| 発症年齢 | 小児~思春期に多いが、中高年でも認められる | 40歳以上に多いが、若年発症も増加している |
| 発症のしかた | 比較的急に発症することが多い | 加齢や生活習慣の変化によってゆるやかに進行することが多い |
| 発症の原因 | 自己免疫反応により膵臓のインスリンを作る細胞が破壊され、インスリンがほとんど作れなくなることが主な原因 | 遺伝的な体質に加えて、過食・肥満・運動不足・加齢などの環境因子が重なって発症に至ることが多い |
| 治療 | インスリン分泌がほぼ失われるため、原則としてインスリン補充療法 | 食事・運動療法を基本に、改善が不十分な場合などは薬物療法を段階的に行う |
| ケトアシドーシス(※) | 起こしやすい | 起こしにくい |
参考:日本糖尿病学会 編・著 『糖尿病治療ガイド 2018-2019』(文光堂)
※ケトアシドーシスとは:インスリンが不足してしまうと、ブドウ糖をエネルギー源として利用することができなくなり、かわりに脂肪がエネルギー源として利用されます。その際、「ケトン体」と言われる酸性物質が産出されます。このケトン体が血中に増え、血液が酸性化してしまった状態をケトアシドーシスと呼び、ひどい状態になると意識障害や昏睡状態を引き起こしてしまいます。
1型糖尿病
1型糖尿病は、すい臓がインスリンを作ることができなくなり、血糖のコントロールができなくなってしまうことを特徴としています。そのため、注射などによりインスリンを外部から補充する必要があり、そのことから過去にはインスリン依存型糖尿病(外部からのインスリン注射に依存する必要がある糖尿病)と呼ばれていたこともあります。
■1型糖尿病の主な症状
1型糖尿病は急に発症することが多く、以下のような症状を伴います。
- 普段よりものどが乾く
- 排尿の回数が増える
- 急激な体重減少
- 酷い疲労感を感じる
■1型糖尿病の原因
かぜや風疹などありふれたウイルス感染をきっかけにして、本来自身の身体を守るはずの免疫細胞(リンパ球)がすい臓のβ細胞を誤って攻撃し破壊してしまうことによって起こりやすいとされています。しかし、「自己免疫がなぜ自身の細胞を破壊してしまうのか」などの正確な原因はわかっていません。
このような経緯で発症するため、子どもや若い人の糖尿病患者さんには、1型の患者さんが多く見られます。
出典:佐賀駅南クリニック「1型糖尿病とその治療」
2型糖尿病
インスリンを作ることができない1型糖尿病に対し、インスリンを作ることができているがその働きが十分ではない、もしくは分泌量自体が少ないことによって高血糖状態が続いてしまう糖尿病を2型糖尿病と呼びます。糖尿病患者の9割は2型糖尿病の患者さんが占めていて、一般的に「糖尿病」と呼ぶ場合には2型糖尿病を指す場合が多いです。
若くても発症する場合もありますが、長年の食生活や運動不足などの環境要因によりゆっくりと発症することが多いため、中年期以降での発症が多いのも2型糖尿病の特徴です。
食事・運動療法によって生活習慣を改善していくことが基本で、定期的に血糖値を検査して治療効果を判定します。食事・運動療法で十分に血糖値をコントロールできない場合、投薬による治療も同時に行うことになります。1型糖尿病とは異なり、注射によるインスリンの補充は必須ではありません(そのため、「インスリン非依存型糖尿病」として1型糖尿病と区別されることもあります)。
■2型糖尿病の主な症状
以下のような症状が経年的に少しずつ出現します。
- 喉が渇きやすくなる、空腹感を感じやすくなる
- 尿の回数が増える・量が増える
- 疲労感を感じやすくなる
- だるさや眠気を感じやすくなる
- 手足が痺れやすくなる
初期段階ではほとんど自覚症状がないため、健康診断の血液検査で「血糖値(ヘモグロビンA1c:HbA1c)が高い」と指摘されることではじめて自覚するケースも多いようです。
■2型糖尿病の原因
2型糖尿病の原因として、遺伝的な体質(親近者に2型糖尿病患者がいる)に加え、長期間の偏った食生活や運動不足、肥満やストレスなどをきっかけとして発症する場合が多いとされています。
その他の特定の機序、疾患によるもの
前述の通り、糖尿病は「血糖値が高い状態が続いている状態」を指すため、1型や2型と分類されるもの以外にも、糖尿病と分類される病気があります。
- 遺伝子異常による糖尿病(先天的に、すい臓のβ細胞に異常が認められるもの)
- 二次性糖尿病:何らかの疾患や薬剤投与に伴う糖尿病
- 膵外分泌疾患(膵炎やすい臓の外傷、摘出手術など)
- 内分泌疾患(先端巨大症、甲状腺機能亢進症など)
- 肝疾患(慢性肝炎、肝硬変など)
- 薬剤や化学物質によるもの(グルココルチコイド、インターフェロンなど)
また、妊娠によって一時的に血糖値が上昇してしまう「妊娠糖尿病」も、1型/2型糖尿病とは異なる糖尿病の一つです。
参考:日本糖尿病学会 編・著『糖尿病診療ガイドライン2024』内,「糖尿病診断の指針」(南江堂)
妊娠糖尿病
妊娠糖尿病とは、妊娠によって血糖の上昇が続いてしまっている状態のことを指しています(糖尿病とすでに診断された患者さんが妊娠した場合は糖尿病合併妊娠として区別されます)。
妊娠中は胎盤から分泌されるホルモンの影響でインスリンの働きが鈍くなり、結果として高血糖に陥りやすい状態になります。糖は赤ちゃんの栄養となるため、栄養素としてしっかりと摂取する必要はあるものの、多すぎると胎児に影響が出てしまいます。
妊娠中に行われる血液検査では血糖の状態を都度確認するケースが多いようですので、医師の指示に従いながら、適切な血糖コントロールを心がけましょう。
糖尿病の検査方法
糖尿病という名前の通り、結果的には糖分が尿に漏れ出すようになるのですが、それは血糖値が一定以上になってしまった後の症状です。そのため、尿検査だけではなく血液検査が、糖尿病の診断には必要です。
糖尿病診断のための検査にはおおむね3つの方法があります。
1.空腹時血糖値
前日の夕食以降、何も食べない状態で血糖値を測定します(通常10時間以上の絶食後)。
2.ブドウ糖負荷試験
10時間以上何も食べずに採血した後、ブドウ糖液を飲用します。その30分後、1時間後、2時間後に採血し、血糖値を比較します。
3.随時血糖とHbA1c
食事前後などを考慮せずに血液検査を行い、その血糖値(随時血糖)が200mg/dL以上かどうか、もしくはHbA1cが6.5%以上かどうかで判断します。
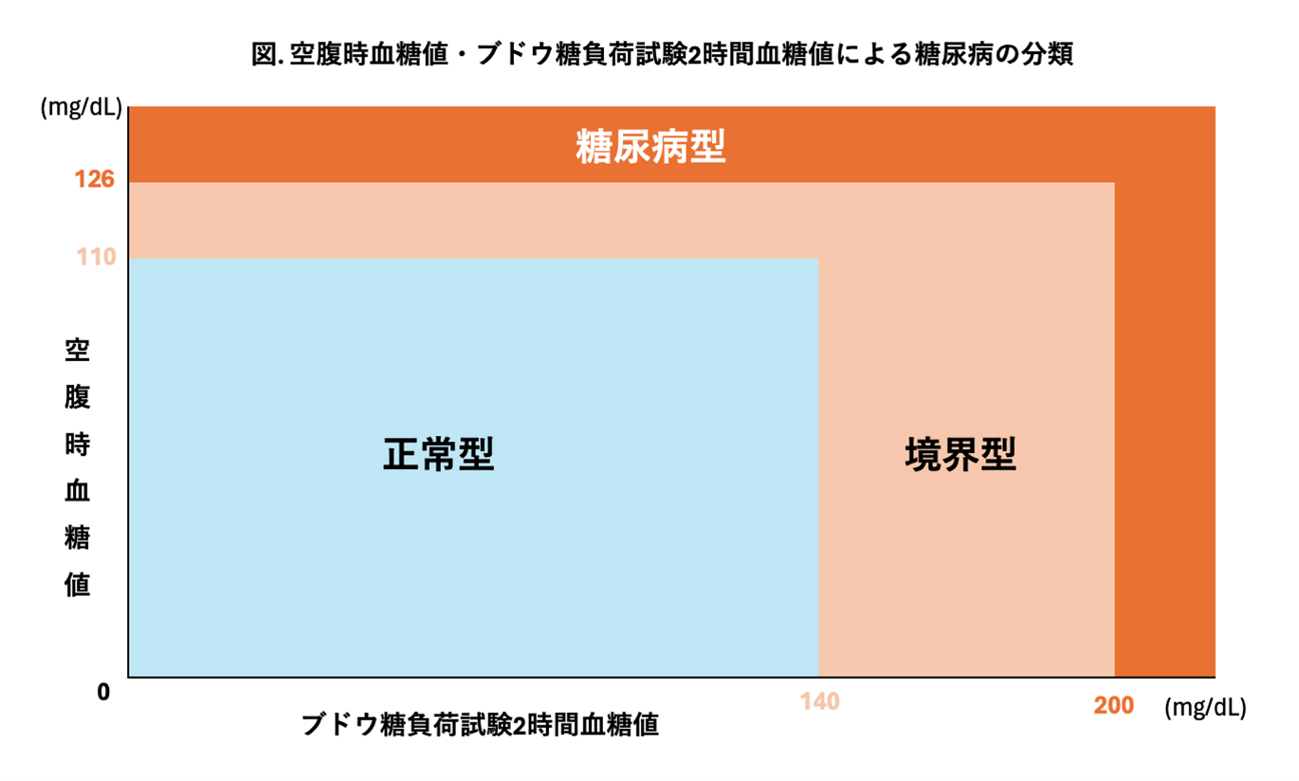
実際には、健康診断の血液検査でHbA1cの値を確認し、糖尿病の傾向が認められた場合、通院の上1や2の検査を実施し、診断を行うケースが多いようです。空腹時血糖と負荷試験の結果により、「糖尿病型」(=糖尿病の状態である)、「境界型」(=糖尿病予備軍である)、「正常型」(=正常範囲内である)の判定が可能になります。
空腹時血糖と負荷試験の結果により、「糖尿病型」(=糖尿病の状態である)、「境界型」(=糖尿病予備軍である)、「正常型」(=正常範囲内である)の判定が可能になります。
糖尿病による合併症
糖尿病の状態が長く続く、つまり血液中の糖が多い状態が長く続くと、身体の中に張り巡らされた血管が傷つきやすくなります。その結果、糖尿病の三大合併症や大血管合併症といわれる、さまざまな病気の併発につながります。そしてこれこそが糖尿病の怖さなのです。
糖尿病三大合併症
| 病名 | 特徴 |
|---|---|
| 糖尿病性網膜症 |
糖尿病を原因として目の網膜が損傷し、視力の低下や最悪の場合失明を招いてしまう病気です。 目の網膜の血管は細く障害を受けやすく、機能しなくなると新しい血管が作られます。この新しい血管はさらに傷つきやすく、出血などを起こしやすいのです。出血の結果、目がかすむ、よく見えないなどの視力低下の症状が生じます。 出典:参天製薬「糖尿病網膜症とは」 |
| 糖尿病性腎症 |
血液をろ過して不純物や不要な水分を取り除き尿として排出するのが腎臓の役割ですが、糖尿病のため腎臓がろ過機能を果たせなくなってしまう状態が糖尿病性腎症です。 最終的には腎臓で尿を作り出すことができなくなってしまうため、機械によって血液をろ過し、不要物を排出する「人工透析」が必要になってしまいます。 例えば人工透析の1種の血液透析では高頻度かつ長時間(週3回・1回4時間程度)に通院する必要があり、日常生活にも大きな影響を与えてしまいます。 |
| 糖尿病性神経障害 |
血糖が高い状態が続くと、血管だけではなく神経にも障害が及びます。 身体を動かすための運動神経、痛みや温度を感じる知覚神経、身体の機能を司る自律神経などが阻害されると、身体のいろいろな部分に症状が生じます。 特に足などの末端神経は異常をきたしやすく、チクチクとした痛みがずっと続く、感覚が低下してしまうなどの症状が出ます。 |
糖尿病による大血管症
糖尿病の大血管合併症とは、太い血管(動脈)が狭くなる、詰まってしまうことなどによって発症する病気です。
| 病名 | 特徴 |
|---|---|
| 脳梗塞 |
脳の血管が詰まり血液がいかなくなってしまうことで、結果的に脳が壊死してしまう病気です。 手足のしびれや麻痺、言葉が出ない、めまいや意識喪失などさまざまな症状が突然出現します。 治療が時間との勝負となり、後遺症を残してしまう患者さんも多い病気です。 |
| 心筋梗塞 |
心臓を動かす筋肉(心筋)に血液がいかなくなり、激しい胸の痛みに襲われます。 心臓が血液不足(虚血)に陥る病気として、狭心症と合わせて「虚血性心疾患」と呼ばれます。 詰まってしまった血管を修復させるような大きな手術になることが多い病気です。 |
| 下肢閉塞性動脈硬化症 |
下肢(足)へ向かう血管が詰まってしまい必要な栄養や酸素を送ることができなくなってしまい、冷えやしびれ、足の痛み(跛行)、刺すような痛みが出ます。 最悪の場合、足が壊死してしまい、切断をすることになってしまいます。 |
合併症を予防する方法
糖尿病の治療では、適切な血糖コントロールによって、これらの合併症を予防することが大きな目的の一つです。適切な血糖コントロールには、お医者さんの指示に従いながら食事・運動療法や薬物治療を続けることが重要です。
食事療法
食事療法の原則は「適切な栄養バランスの食事を、適切な量食べること」です。糖分の取り過ぎを気にしがちですが、脂質など他の栄養素を含めて、エネルギーとして必要な食事量をバランスよく摂取することが大切です。
必要なエネルギー量は、身長と標準体重、身体活動量から計算することができますので、その量に合わせて食事内容を改善していくようにしましょう。
運動療法
体内のブドウ糖は運動をすることによって消費されます。「身体活動量を増やしてブドウ糖の消費量を増加させ、血糖値を下げること」が運動療法の狙いです。
勘違いしがちですが、必要以上に激しい運動をする必要はありません。自転車で移動していた距離を歩くなど、少しでも「身体を使う」ことを意識して生活するようにしましょう。また、筋肉量が減少するとインスリンの働きが鈍くなるため、筋力の維持も運動療法の狙いの一つです。
薬物療法
合併症の予防には、とにかく血糖値のコントロールが大切となるため、食事・運動療法で効果が見られない場合、薬を服用することによって血糖値を下げる薬物療法を行います(1型糖尿病の場合は、インスリン補充療法が必須です)。
薬物にはインスリンの分泌を促すもの、糖が排出されやすくするものなど、さまざまなアプローチで血糖を下げる効果を持つものがあります。医師の指示に従い、適切に服用するようにしましょう。
糖尿病の予防や食事・運動療法については、別の記事でも詳しく紹介しています。あわせてお読みください。
【医師監修】境界型糖尿病・いつの間にか糖尿病予備群に…その生活習慣大丈夫?
まとめ
糖尿病は、自覚症状が少なく少しずつ身体をむしばんでいくのが特徴であり、「サイレントキラー」と呼ばれることもある病気です。特に合併症は命に関わる重病や人工透析、後遺症を残しやすい脳梗塞などにつながり、自身のみならず家族の生活にまで影響が及んでしまいます。
生活環境を改善し、しっかりとした治療を行えば、合併症の発症を抑えることが可能です。糖尿病の怖さに向き合い、対策と治療を続けていくことが重要です。
関連記事
※本記事は特定の病気について一般的な医学情報を解説したものであり、個々の症状や状態に対する診断・治療を保証するものではありません。症状の現れ方・原因・経過には個人差があり、記事内容がすべての方に当てはまるとは限りません。また、本記事の内容は公開日時点の医学知識をもとに作成していますが、ガイドライン・診療方針は変更になる場合があります。
